Terapia para la EPOC
Opciones de terapia
La terapia de la EPOC consta de las siguientes medidas y debe adaptarse individualmente.
- Evite desencadenar noxae
- Medicamento
- Aparato respiratorio y oxigenoterapia
- aparato de respiración nocturna
- Ejercicios de respiración
- Profilaxis de infecciones
Evite las sustancias nocivas
En terapia, es muy importante encontrar los factores desencadenantes de la EPOC y, si es posible, eliminarlos. Por lo general, esto significa que las personas deben dejar de fumar para retrasar la progresión de la EPOC. Esto presupone una voluntad activa de cooperar (cumplimiento) con la persona interesada.
Lea más sobre esto en Cómo dejar de fumar
Terapia medica
Dado que el diámetro de los bronquios se estrecha en la EPOC (enfermedad pulmonar obstructiva crónica), la respiración también es más difícil porque aumenta la resistencia en las vías respiratorias. Para reducir esta resistencia, se intenta ensanchar los bronquios con medicación.
Por un lado, esto sucede a través de fármacos inhalables de acción rápida y corta, que se unen a receptores muy específicos del sistema nervioso vegetativo (receptores ß2 del sistema nervioso simpático) y así dilatan los bronquios. Estos medicamentos incluyen sustancias como salbutamol o fenoterol (simpaticomiméticos ß2) y sirven para suprimir la falta de aire aguda.
Dado que el sistema nervioso autónomo consta de dos partes (simpático y parasimpático) y juega un papel importante en la respiración, también se puede administrar una sustancia que ataque al segundo componente del sistema nervioso vegetativo, el parasimpático. El ipratropio pertenece a esta clase de sustancias (Agente parasimpaticolítico), que también se inhala y tiene un efecto breve. Para lograr un efecto más prolongado, sustancias como el tiotropio (pertenece a los parasimpaticolíticos) y salmeterol o formoterol (pertenecen a los ß2-simpaticomiméticos) y generalmente se inhala dos veces al día.
Leer más sobre el tema: Medicamentos para la EPOC
¿Qué hace la cortisona?
La cortisona es un gran grupo de medicamentos antiinflamatorios. Inhiben la inflamación crónica dentro de las vías respiratorias y así previenen los brotes agudos (Exacerbaciones) Al frente.
Las cortisonas utilizadas en la terapia de la EPOC se denominan Budenósido, Beclometasona y Fluticasona designado. No difieren en su efecto de la cortisona, pero tienen la ventaja de que su perfil de efectos secundarios es significativamente menor, ya que actúan casi exclusivamente en las vías respiratorias. Se utilizan principalmente en la EPOC avanzada (estadio GOLD C / D) así como en el empeoramiento agudo (Exacerbación) usado.
Las preparaciones anteriores se toman con la ayuda de aerosoles. Al inhalar los aerosoles profundamente, el ingrediente activo llega directamente a las vías respiratorias.
La cortisona a menudo muestra una eficacia limitada en la EPOC (en contraste con el asma bronquial). Por lo tanto, se recomienda suspender la preparación si no hay respuesta o no hay mejoría de los síntomas. El uso prolongado de cortisona en las vías respiratorias aumenta significativamente el riesgo de neumonía.
Lea más sobre esto en
- Aerosol de cortisona
- Efectos de la cortisona
- Efectos secundarios de la cortisona
Broncodilatadores
Las vías respiratorias (tráquea, bronquios) están rodeadas de músculos lisos. Estos músculos están inervados por el sistema nervioso autónomo (simpático, parasimpático). Mientras que el sistema nervioso simpático expande las vías respiratorias (por ejemplo, durante el esfuerzo o situaciones estresantes) al relajar los músculos lisos, el sistema nervioso simpático conduce a un estrechamiento de las vías respiratorias al contraer los músculos.
Este modo de acción se utiliza en la farmacoterapia para la EPOC. Proviene de la activación del sistema nervioso simpático (simpaticomiméticos beta-2) así como inhibiendo el sistema nervioso parasimpático (Anticolinérgicos o parasimpaticolíticos) a un agrandamiento de las vías respiratorias (Broncodilatación). Por esta razón, estos grupos de fármacos también se conocen como broncodilatadores.
Simpaticomiméticos beta-2
Los simpaticomiméticos beta-2 conducen a una expansión de las vías respiratorias al unirse a los receptores beta-2 del sistema nervioso simpático. Se hace una distinción entre preparaciones de acción corta y de acción prolongada.
Para el de acción corta (SA = acción corta) Los fármacos incluyen salbutamol y fenoterol, mientras que salmeterol, formoterol e indaceterol son los de acción prolongada (LA = acción prolongada) puede ser atribuido.
Los simpaticomiméticos beta-2 de acción corta se utilizan como medicación de alivio en caso de un empeoramiento agudo de la EPOC (Exacerbación). Los simpaticomiméticos beta-2 de acción prolongada, por otro lado, se utilizan para la terapia a largo plazo de la EPOC. Dependiendo de la etapa GOLD, la terapia consiste en una o una combinación de varias preparaciones.
Anticolinérgicos
Los anticolinérgicos inhiben los receptores parasimpáticos y hacen que las vías respiratorias se ensanchen.Aquí también se hace una distinción entre preparaciones de acción corta y de acción prolongada.
La preparación de acción corta (SA) prescrita con más frecuencia es el bromuro de ipratropio. Se utiliza como medicamento de alivio en caso de empeoramiento agudo de la EPOC (Exacerbación) usado.
Un anticolinérgico de acción prolongada (LA) es el bromuro de tiotropio. Se utiliza para el tratamiento de la EPOC a largo plazo. Dependiendo de la etapa GOLD, la terapia consiste en una o una combinación de varias preparaciones.
Lea más sobre esto en
- Anticolinérgicos
- Berodual®
Teofilina
La teofilina es una alternativa de uso frecuente a los broncodilatadores y la cortisona, principalmente cuando los síntomas no mejoran o cuando la EPOC está muy avanzada. Además, se puede utilizar en la dificultad respiratoria más grave como parte de una EPOC agravada.
La teofilina inhibe la inflamación dentro de las vías respiratorias y las ensancha al relajar los músculos lisos.
Además, la teofilina también muestra numerosos efectos secundarios debido a su inhibición inespecífica de varias enzimas y receptores. Además de la inquietud interna con insomnio y convulsiones, también se describen trastornos del ritmo cardíaco y quejas en el tracto gastrointestinal. Por lo tanto, la teofilina no debe usarse bajo ninguna circunstancia en enfermedades cardíacas agudas (por ejemplo, ataque cardíaco reciente, trastornos del ritmo cardíaco).
Lea más sobre esto en Teofilina
Inhibidor de la fosfodiesterasa-4 (PDE-4)
Otra alternativa a los broncodilatadores y la cortisona descritos anteriormente es el ingrediente activo roflumilast. A diferencia de la teofilina, el roflumilast inhibe específicamente solo una enzima en el cuerpo (fosfodiesterasa-4). Como resultado, hay menos liberación de sustancias mensajeras inflamatorias dentro del tracto respiratorio, lo que inhibe la inmigración de más células inflamatorias.
Roflumilast es especialmente útil en el caso de brotes recurrentes (Exacerbaciones) indexado. A menudo se combina con simpaticomiméticos beta-2 de acción prolongada. Dado que la enzima (fosfodiesterasa-4) no solo se encuentra en el tracto respiratorio, puede provocar efectos secundarios muy graves (náuseas, diarrea, dolor abdominal).
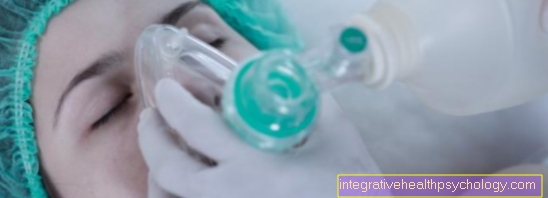
Aparato de oxígeno y respiración
En algunos casos, puede estar indicada la oxigenoterapia. Los afectados reciben oxígeno a través de una sonda nasogástrica, lo que también se puede hacer en casa.
Se supone que las máscaras respiratorias que se usan por la noche promueven el descanso durante el sueño. Un dispositivo asegura una respiración regular y suficiente con suficiente suministro de oxígeno.
¿Cuándo necesitas oxígeno?
La administración de oxígeno no se basa en la estadificación de la EPOC (estadios GOLD). En cambio, depende de la saturación de oxígeno (valor de sO2) en la sangre. Esto indica qué porcentaje de la sangre está saturada de oxígeno, es decir, cuánto oxígeno se distribuye a través de la sangre en el cuerpo humano. Por lo general, este valor es más del 95%.
Con la EPOC muy grave, la mucosidad en las vías respiratorias puede provocar una menor saturación de oxígeno en la sangre. Los fármacos administrados como parte de la terapia de la EPOC no pueden ensanchar las vías respiratorias lo suficiente como para asegurar un suministro de oxígeno adecuado. El paciente solo puede tomar suficiente oxígeno inhalando y exhalando profundamente. Con el esfuerzo, aumenta la dificultad para respirar. Por estas razones, posteriormente se hace necesaria la administración de oxígeno. Esto puede aliviar los músculos respiratorios al mismo tiempo.
Con la ayuda del oxígeno, la movilidad y la calidad de vida del paciente a menudo se pueden mejorar nuevamente. Esto permite cubrir una atención extensiva e independiente, así como largas distancias.
¿Qué sentido tiene la fisioterapia?
Además de la terapia con medicamentos, se recomienda fisioterapia para la EPOC. Esto depende de la gravedad individual y los síntomas de la EPOC. Fortalece los músculos respiratorios, moviliza la mucosidad en los pulmones, alivia los ataques de tos y optimiza la efectividad de los medicamentos para la EPOC.
Un componente frecuente de la fisioterapia es el entrenamiento respiratorio o la fisioterapia respiratoria Los llamados sistemas PEP (presión espiratoria positiva) generan un exceso de presión en los pulmones, que puede aflojar la mucosidad atascada en las vías respiratorias. El entrenamiento respiratorio con la ayuda de estos sistemas PEP también se puede realizar desde casa.
¿Qué aporta el deporte pulmonar?
Los deportes pulmonares incluyen todo el entrenamiento respiratorio para mejorar la movilidad y la calidad de vida en la EPOC. El ejercicio regular fortalece los músculos respiratorios, lo que significa que puede inhalar y exhalar más profundamente y proporcionar al cuerpo más oxígeno. Además, al aprender técnicas especiales de respiración (por ejemplo, freno de labios), se puede prevenir el colapso pulmonar durante la exhalación y se puede hacer posible la respiración sin dificultad para respirar. Finalmente, aprender a toser el moco de manera efectiva y suave también puede despejar las vías respiratorias.
Ejercicios de respiración
Se deben realizar ejercicios de respiración para fortalecer los músculos.
Esto incluye ejercicios como el freno de labios dosificado. Después de inhalar, exhala nuevamente contra una resistencia creada por los labios casi cerrados. La presión en las vías respiratorias aumenta y así contrarresta el estrechamiento y colapso de las vías respiratorias. Sirve para fortalecer la musculatura respiratoria, ventilar todas las zonas pulmonares y movilizar la mucosidad.
Más sobre esto: Ejercicios de respiración para la EPOC
Profilaxis de infecciones
Dado que los pacientes con EPOC son propensos a las infecciones, especialmente del tracto respiratorio, se puede utilizar como profilaxis. Vacunas p.ej. en contra de gripe (Influenza) o en contra bacterias (p.ej. Neumococos) debe mostrarse.
¿Contra qué se debe vacunar?
Debido a la inflamación crónica del tracto respiratorio, los pacientes con EPOC tienen un mayor riesgo de infecciones pulmonares. Una de las razones de esto es que la inflamación crónica destruye los cilios dentro del tracto respiratorio, que, como parte del sistema inmunológico, se supone que protegen y eliminan los gérmenes.
Por esta razón, la Comisión Permanente de Vacunación (STIKO) recomienda la vacunación periódica. Además de la vacunación anual contra la influenza (contra los virus de la influenza), el paciente también debe vacunarse una vez contra los neumococos (patógenos que causan neumonía). Dependiendo de la gravedad de la EPOC, es posible que se requieran vacunas adicionales.
Lea más sobre esto en
- La vacuna contra la gripe
- Vacunación contra la neumonía
¿Qué hace una cura por mí?
Como parte de una cura, se pueden llevar a cabo medidas de rehabilitación tanto para pacientes ambulatorios como para pacientes hospitalizados para aliviar los síntomas de la EPOC. Se puede mejorar la calidad de vida y la movilidad de un paciente. Además de la fisioterapia regular (actividad física, fisioterapia respiratoria), también se puede realizar un entrenamiento respiratorio específico, así como inhalaciones regulares de salmuera (soluciones salinas) y almacenamiento de drenaje. Con todo, la resiliencia del paciente puede volver a incrementarse y las restricciones en la vida diaria causadas por la EPOC pueden minimizarse.
Complicaciones
La EPOC continúa avanzando. Esta progresión depende en gran medida de la cooperación de la persona interesada. En el curso de esto, puede desarrollarse enfisema pulmonar o sobreinsuflación de los pulmones, por así decirlo. El corazón también está expuesto a un mayor estrés. El resultado es un aumento de la presión arterial (presión arterial alta) en los vasos sanguíneos que irrigan los pulmones (hipertensión pulmonar) y, en última instancia, insuficiencia cardíaca derecha (insuficiencia cardíaca derecha).
La insuficiencia cardíaca derecha conduce en el curso posterior a un aumento de la tensión del corazón izquierdo y, al final, a una debilidad global del corazón (insuficiencia cardíaca global).
Las complicaciones también incluyen las de fumar. Fumar presenta un mayor riesgo de padecer un tumor maligno y, además, daña los vasos sanguíneos. Accidente cerebrovascular, ataque cardíaco o insuficiencia renal (Insuficiencia renal) son solo algunas de las consecuencias.
Leer más sobre el tema: Superinfeccion
pronóstico
Si el valor de la capacidad de un segundo es solo del 25% (es decir, si solo se puede exhalar una cuarta parte del volumen en un segundo, lo que exhala una persona sana), el pronóstico es desfavorable porque generalmente hay insuficiencia cardíaca (Insuficiencia cardíaca derecha). De los afectados, solo el 35% sigue vivo después de 5 años.
Lea más sobre el tema en: Esperanza de vida en la EPOC