MRSA
definición
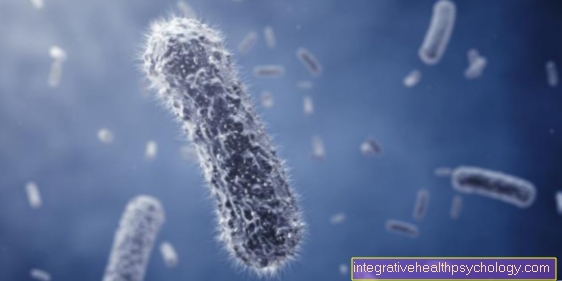
La abreviatura MRSA originalmente significa "Staphylococcus aureus resistente a la meticilina" y no, como a menudo se supone erróneamente, "Staphylococcus aureus multirresistente". Staphylococcus aureus es una bacteria esférica grampositiva que se puede encontrar en casi todas partes en la naturaleza y en muchas personas (alrededor del 30% de la población) Población) también forma parte de la flora natural de la piel y el tracto respiratorio superior.
Esto significa que estas personas han sido colonizadas (= colonizadas) con el germen sin mostrar ningún síntoma en circunstancias normales. Sin embargo, en principio, Staphylococcus aureus es una bacteria patógena, lo que significa que puede desencadenar una gran cantidad de enfermedades diferentes. Si puede propagarse en condiciones favorables o si encuentra un sistema inmunológico debilitado, puede volverse peligroso para los humanos con la ayuda de varios factores de patogenicidad.
Lea más sobre el tema aquí: gérmenes hospitalarios multirresistentes
Síntomas
Los síntomas más comunes incluyen infecciones de la piel (a menudo purulentas: foliculitis, furúnculos, etc.), intoxicación alimentaria y enfermedades musculares o óseas. En el peor de los casos, sin embargo, esta bacteria también puede causar neumonía, endocarditis (inflamación de la capa más interna del corazón), sepsis (coloquialmente envenenamiento de la sangre) o el Síndrome de Choque Tóxico (TSS) que es específico de este germen e incluso puede ser potencialmente mortal.
Normalmente, Staphylococcus aureus responde bien a una variedad de antibióticos, por lo que una enfermedad simple con esta bacteria generalmente se puede tratar bien con una cefalosporina de primera o segunda generación (por ejemplo, cefuroxima). Lo especial de las cepas de MRSA es que no responden a los antibióticos habituales de amplio espectro. Se dice que este germen es resistente a estos antibióticos.
La resistencia a la meticilina proviene del hecho de que la bacteria cambia su estructura superficial de tal manera que el antibiótico ya no puede unirse tan bien a su superficie, que, sin embargo, sería necesaria para desarrollar su efecto. Lamentablemente, la resistencia rara vez se limita a la meticilina, pero también afecta a otros antibióticos que de otra manera se pueden usar. De ahí el término común Staphylococcus aureus multirresistente. Como resultado, las infecciones por MRSA son difíciles de tratar y requieren un tratamiento diferente al del Staphylococcus aureus estándar. Suele realizarse con glucopéptidos como la vancomicina. Esto da lugar a la especial importancia de este germen: en su espectro de enfermedades corresponde aproximadamente a las otras cepas, pero las enfermedades no se pueden curar tan rápidamente y, por lo tanto, ponen a los pacientes en mayor peligro.
Infección nosocomial
La infección por MRSA es de especial relevancia en hospitales y centros de atención, especialmente en el contexto de las llamadas infecciones nosocomiales (infecciones que están temporalmente relacionadas con una tarea médica hospitalaria y que no existían antes).
Se supone que la prevalencia de MRSA en la población general es de alrededor del 0,4%, en las residencias de ancianos y de ancianos alrededor del 2,5% y en los hospitales hasta el 25%.
Por esta razón, se hace una distinción entre dos grupos de MRSA:
- La infección por MRSA que adquiere el hospital: El hospital adquirió MRSA. Los ancianos y aquellos con sistemas inmunológicos débiles tienen un mayor riesgo de contraer este tipo de infección.
- La infección por MRSA que ocurre fuera del hospital: MRSA c-MRSA adquirido en la comunidad. Esta forma es relativamente rara y también se presenta en personas más jóvenes. También se asocia con un cuadro clínico ligeramente diferente, por ejemplo, neumonía necrotizante y se encuentra con mayor frecuencia en personas que tienen un determinado gen.
transmisión
Más comúnmente, MRSA se transmite a través del contacto directo de persona a persona. Dado que muchas personas lo usan en la piel, un simple apretón de manos suele ser suficiente para transmitir el germen a la otra persona. Tanto en hospitales como en hogares de ancianos, muchas personas se encuentran en un espacio relativamente limitado donde hay un contacto frecuente con la piel (entre el personal de enfermería o los médicos y los pacientes), por lo que parece lógico una alta tasa de MRSA en estas instalaciones.
Incluso una persona que está contaminada con MRSA y no muestra ningún síntoma puede infectar a otra sintomáticamente, lo que resulta en un problema adicional.
Además, el germen también puede adherirse bien a diferentes superficies. Como resultado, también se puede transmitir a través de líquidos u objetos contaminados (los catéteres y los tubos de respiración son las opciones más comunes aquí). Los primeros síntomas suelen aparecer alrededor de 4 a 10 días después de la infección. Estos son similares a los causados por el Staphylococcus aureus normal.
infección
MRSA es principalmente a través de directo Piel con piel Transferir contacto. Infección a través de tejidos, ropa, objetos, superficies o incluso sistemas de ventilación en forma de Infección por gotitas posible.
No toda colonización a corto plazo de la piel es sinónimo de una infestación permanente de MRSA, y mucho menos una infección sintomática. Por el contrario, el patógeno generalmente no logra establecerse en la piel o las membranas mucosas de las personas sanas, ya que la flora bacteriana normal de la piel lo defiende allí. En consecuencia, MRSA es especialmente un problema para todas las personas que tienen inmunes debilitados son, especialmente ancianos y enfermos. O siempre que se le ofrezca al germen una puerta de entrada especialmente adecuada.
Este suele ser el caso en el curso de operaciones o estancias hospitalarias en general. Durante una operación, la barrera protectora normal se rompe y los instrumentos quirúrgicos se insertan en el cuerpo. Por lo tanto, no es sorprendente que las hospitalizaciones u operaciones más prolongadas conlleven un cierto riesgo de infectarse con MRSA.
Cuanto más compleja es la atención médica, más riesgo corren, sobre todo, Pacientes de cuidados intensivoso pacientes en diálisis Personas. Todo acceso artificial, ya sea la cánula intravenosa, el tubo de ventilación o el catéter de diálisis, representa una ruta de acceso potencial para los gérmenes.
Desafortunadamente, MRSA se adhiere particularmente bien al plástico y al acero inoxidable, los materiales más comúnmente usados en los hospitales. Desafortunadamente, las infecciones por MRSA también están relativamente extendidas entre las personas que necesitan cuidados a largo plazo y, por lo tanto, en muchos hogares de ancianos.
Por lo tanto, como familiar, también debe prestar atención a las medidas de higiene, como la desinfección de manos, cuando visite el hogar de ancianos o el hospital. Sin embargo, como se mencionó anteriormente, no todo contacto con el patógeno MRSA es sinónimo de infección. Sin embargo, el contacto frecuente y cercano con personas infectadas aumenta el riesgo.
El patógeno también puede transmitirse de un animal a otra. La infección es particularmente posible en la agricultura, en estrecho contacto con los cerdos. Si se conoce la infección o el estado de portador, se puede contactar dependiendo de la ubicación de la infección Guantes y o Protector bucal proteger contra la transmisión. También debe hacer esto en su entorno privado, p. Ej. también preste atención a los familiares que necesiten cuidados.
terapia
Aparte del tratamiento con los antibióticos especiales mencionados anteriormente, como la clindamicina, se deben tomar medidas adicionales en un paciente con MRSA. No solo cuando el germen se ha vuelto sintomático, sino también cuando se ha comprobado una colonización asintomática, se debe realizar la rehabilitación de los pacientes (¡y del personal!). Esto significa que, dependiendo de la ubicación de la contaminación, debe usar un jabón antiséptico especial (Skinsan Scrub) o una pomada nasal (Mupirocin) todos los días para eliminar el germen. El éxito de este tratamiento se puede determinar con la ayuda de un frotis, que el médico toma de un área previamente colonizada como mínimo 3 días después del inicio de la terapia.
Además, cualquier superficie de trabajo o equipo con el que el paciente con MRSA haya entrado en contacto debe desinfectarse a intervalos regulares. Además, el paciente está aislado. Esto significa que generalmente se le da una habitación individual en el hospital. Solo pueden ingresar personas que usen una mascarilla y una bata protectora. Antes y después de salir de la habitación es absolutamente necesario realizar correctamente la desinfección higiénica de las manos. Los artículos desechables del paciente deben eliminarse en una basura especial.
También hay pautas especiales que deben seguirse para las operaciones en pacientes con MRSA. Si bien no se requiere un quirófano adicional, si es posible, se debe realizar una operación al final del día y se deben usar desinfectantes especiales. Con todas estas reglas de comportamiento, se intenta mantener la propagación del germen multirresistente lo más baja posible.
Prueba de MRSA
Para hacer una prueba MRSA primero deben tomarse las muestras correspondientes.
Para este propósito, se toma un hisopo de las áreas afectadas de la piel con un hisopo de algodón. En muchas clínicas, esto ya se hace de forma rutinaria en el momento de la admisión hospitalaria. Por lo general, la muestra se toma de algunas regiones corporales representativas, especialmente la nariz y la garganta, así como el área de la ingle.
Si se sospecha que MRSA está colonizado por catéteres de vejiga o venosos, se toma una muestra directamente de ellos, o simplemente se envían directamente partes del catéter extraído. Entonces, existen varios métodos para la detección real de MRSA. El método clásico es el cultivo de las muestras en el laboratorio. Sin embargo, debido a los tiempos de incubación hasta que crecen las colonias bacterianas, esto toma unos días. Las bacterias se cultivan en un medio de agar que contiene sangre en laboratorios microbiológicos.
Al principio, solo se puede identificar una infección Staphylococcus aureus probar que se caracteriza por una determinada forma de colonia y comportamiento de crecimiento. Pero si es uno MR Staphylococcus aureus, es decir, una cepa de Staphylococcus aureus que es resistente a la meticilina (o coloquialmente multirresistente) debe determinarse luego con más pruebas. Con la ayuda de antibióticos plaquetarios y la llamada prueba de difusión en agar, o creando series de diluciones, se determina el nivel de resistencia de los patógenos cultivados.
Alternativamente, también puede usar medios de cultivo que ya contengan un antibiótico apropiado, de modo que solo en ellos Estafilococos resistentes Los troncos crecen. La desventaja de este método es que tarda varios días en crecer, pero es comparativamente barato y fácil de realizar. Alternativamente, hay desarrollos más nuevos que respaldan la MRSA directamente, por medio de los llamados PCR probar. En esto PAGSolimerasaKetten-R.acciónPCR), Los fragmentos de ADN de la bacteria se duplican y luego se detectan. Esto permite que el ADN bacteriano del patógeno MRSA se detecte directamente sin el desvío de cultivar colonias.
Este procedimiento es mucho más rápido y da un resultado después de 2-3 horas. Por tanto, se utiliza principalmente para poder descartar rápidamente la colonización. Esto es particularmente útil cuando las personas han tenido contacto con MRSA para descartar rápidamente una infección.
Rehabilitación del germen MRSA
La remediación no siempre es fácil debido a la resistencia.
Debe hacerse una distinción entre el tratamiento de una infección sintomática por el propio MRSA y la colonización de la piel o las membranas mucosas. Con tal colonización, las medidas se limitan principalmente a aplicaciones externas.
Sin embargo, antes de tratar MRSA, se debe verificar la capacidad de recuperación. Así que debería hacerlo frente a un rehabilitación de drogas no hay catéteres ni sondas de alimentación. Las heridas abiertas o las infecciones de la piel también deben haber sido tratadas con anticipación en la medida de lo posible para aumentar las posibilidades de éxito de la rehabilitación.
La renovación en sí toma aproximadamente 5-7 días. En esta fase, por un lado, la pomada nasal antibiótica (p. Ej. Ungüento de mupirocina) Se aplica 3 * al día. Además, hay cuidado bucal y dental con un desinfectante aprobado para mucosas, como Octenidol.
Además, todo el cuerpo y el cabello deben lavarse con una solución de lavado desinfectante, como B. Octenisane lavarse. Además, todos los objetos y superficies utilizados también deben desinfectarse y las toallas deben limpiarse inmediatamente después de su uso.
Un frotis se utiliza como control del éxito. 48 h después de completar la renovación y luego nuevamente después 6 Y luego a 12 meses llevado a cabo. La remediación de MRSA solo ha tenido éxito si todos los frotis son negativos. Otra área problemática es una infección sintomática por MRSAque debe tratarse sistémicamente con un antibiótico.
Debido a la resistencia del MRSA al grupo de antibióticos ß-lactámicos que de otro modo se usan con mucha frecuencia, debe recurrir a algunos antibióticos del grupo de los llamados antibióticos de reserva. El antibiótico exacto que se utilizará se determina mediante un antibiograma y se basa en la experiencia clínica. En el antibiograma se determina de antemano a qué agente es más sensible la cepa de MRSA respectiva. A menudo, los antibióticos provienen del grupo de Glucopéptidos (p.ej. Vancomicina) o preparaciones más nuevas como Linezolido Daptomicina usar.
A menudo también en combinación con p. Ej. Rifampicina, Clindamicina o Gentamicina. Antes del tratamiento real, fuentes de infección removibles, p. Ej. Los catéteres deben quitarse si es posible. También es importante la rehabilitación adicional de la superficie corporal y las membranas mucosas.
Los pacientes con una infección por MRSA reciben una sala de aislamiento y se debe prestar especial atención a las medidas de higiene.
profilaxis
Para que la propagación de MRSA no se salga de control en los hospitales, ahora se realizan exámenes de detección de pacientes antes de la admisión. Aquí, con la ayuda de un cuestionario, se registran varios factores de riesgo de infección por MRSA (por ejemplo, edad y tratamiento previo con antibióticos). Luego, los pacientes de riesgo son revisados para detectar una infección. En algunos países europeos, sin embargo, los hospitales incluso han comenzado a probar un frotis para detectar la presencia de MRSA en cada paciente que admiten.
Desde 2009, la detección de MRSA en sangre o líquido cefalorraquídeo (licor) está sujeta a notificación obligatoria en Alemania.