Órgano sexual femenino
Sinónimos
Vaina
engl.: vagina
definición
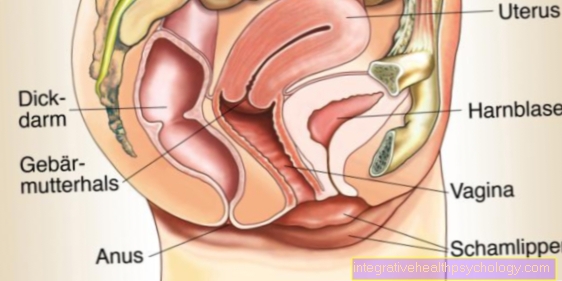
La vagina o vaina es uno de los órganos sexuales femeninos y es un tubo elástico de paredes delgadas, de aproximadamente 6 a 10 cm de largo, hecho de tejido conectivo y músculos. El llamado portio, el extremo del cuello uterino, sobresale hacia la vagina (Cuello uterino); su boca está en el vestíbulo vaginal (Vestibulum vaginae, vestíbulo = Atrio).
anatomía
La vagina se extiende desde el cuello uterino (Cuello uterino, Cuello uterino = Cuello, útero = útero) a Ostium vaginae (Ostium = Boca), que se extiende hacia el vestíbulo vaginal (Vestibulum vaginae, vestíbulo = Atrio).
La parte de la vagina cerca del Cuello uterino forma la bóveda vaginalFornix vaginae) con una parte delantera, trasera y lateral. El trasero recoge los espermatozoides eyaculados durante las relaciones sexuales, por lo que también se le conoce como “contenedor de semen”.
Como Introito vaginal (Introito = Entrada) es el nombre de la entrada vaginal y se encuentra en el ostium. Esto está cerrado por el himen (Hymen = dios de la boda) o los restos del himen (Carunculae hymenales).
Las paredes de la vagina tienen diferentes longitudes, la parte frontal es aproximadamente 2 cm más corta que la parte posterior y generalmente están directamente una encima de la otra, de modo que se crea una sección transversal en forma de H. Está más lejos en el punto de la bóveda vaginal y más angosto en el tercio inferior de la vagina debajo de los músculos del piso pélvico (Brecha del elevador).
En cuanto a la posición anatómica, la vejiga y la uretra se encuentran en la parte frontal de la vagina y el recto en la parte posterior (recto) y canal anal.
La vagina está conectada a estas estructuras circundantes por tabiques de tejido conectivo. Entre la vejiga y la vagina, esto se conoce como Tabique vesicovaginal (Vesica = Vejiga urinaria), entre la uretra y la vagina como un tabique uretrovaginale (uretra = uretra). El tabique rectovaginal se encuentra en la parte posterior de la vagina hasta el recto (recto).
El interior de la vagina tiene varios pliegues longitudinales y transversales, los pliegues longitudinales (Columnae rugarum; columna = Órgano en forma de columna latina, ruga = Pliegue cutáneo latino) son elevados por el plexo venoso de abajo. Un pliegue alargado particularmente prominente (Carina urethralis; carina = Estimular, uretra = Uretra), por otro lado, está formado por la uretra que se encuentra detrás de ella. Los pliegues transversales de la vagina (Rugae vaginales; ruga = Pliegue cutáneo latino) a su vez suelen desaparecer después del primer parto de la mujer.
La vagina recibe sangre a través de varias arterias, a saber, a través de ramas del Arteria uterina (Arteria del útero) y arteria pudendo interna, y por otro lado a través de la arteria vesical inferior (arteria de la vejiga urinaria). La sangre venosa de la vagina se drena a través de una red de venas, la Plexo vaginal venoso, en los grandes vasos venosos (Venas iliacas internas).
El responsable del suministro de nervios a la vagina es, por un lado, un plexo nervioso autónomo, el plexo uterovaginal, y por otro lado, un nervio independiente, el plexo uterovaginal. Nervio pudendo.
La vagina también está conectada al sistema linfático. El drenaje linfático pasa a través de varios ganglios linfáticos (Nodi lymphatici), a saber, los ganglios linfáticos pélvicos internos (Nodi lymphatici iliaci interni) así como los ganglios linfáticos superficiales de la ingle (Nodi lymphatici inguinales superficiales).
Histología / tejido
El tejido de la membrana mucosa de la vagina se divide en varias capas de adentro hacia afuera:
- Mucosa = epitelio escamoso multicapa no cornificado y lámina propia de tejido conectivo, sin glándulas
- Muscularis = músculos lisos, fibras elásticas, tejido conectivo
- Adventitia / Paracolpium = tejido conectivo; Fondeo en la zona
La mucosa de la vagina, a su vez, se divide en varias capas, a saber, en un epitelio escamoso no cornificado de varias capas y una lámina propia de tejido conectivo (lámina = placa).
El epitelio escamoso de la vagina consta de las siguientes 4 capas:
- Estrato basal (estrato = cobertura): Células basales, responsables de la multiplicación de células.
- Stratum parabasale / Straum spinosum profundum: células parabasales, iniciando la diferenciación de las células
- Stratum intermedium / Stratum spinosum superficiale: células intermedias con mucho glucógeno
- Estrato superficial: células superficiales con mucho glucógeno.
- Células de Langerhans: células del sistema inmunológico, intermedias
Este epitelio está sujeto a cambios que son causados por hormonas dependiendo del ciclo femenino:
- Antes de la ovulación o preovulatoria, todas las capas están fuertemente desarrolladas por la influencia de los estrógenos.
- Después de la ovulación o después de la ovulación, el estrato superficial se descompone, liberando el glucógeno contenido en las células.
La membrana mucosa de la vagina se mantiene húmeda de dos formas: por un lado, el moco cervical la humedece, y por otro lado, el trasudado, que sale del plexo venoso de la vagina. La cantidad es de 2 a 5 ml al día, con excitación sexual se pueden formar hasta 15 ml.
La vagina también está colonizada por bacterias, que crean la flora vaginal. El tipo y número de organismos que se depositan en la vagina depende del contenido de glucógeno y por tanto del nivel hormonal, ya que las hormonas regulan la liberación de glucógeno de las células superficiales en el ciclo femenino y durante la maduración sexual. Hasta la pubertad predominan los estafilococos y estreptococos y la vagina se encuentra en un ambiente alcalino.
Sin embargo, esto cambia con el inicio de la pubertad y dura hasta la posmenopausia. Las bacterias del ácido láctico (lactobacilos) se encuentran principalmente en la vagina, que descomponen el glucógeno liberado en ácido láctico (lactato), lo que hace que el ambiente vaginal sea ácido (pH 3.8 a 4.5).
Además de los gérmenes mencionados, también pueden aparecer otros.
función
La propia vagina tiene varias funciones. Por un lado, sirve para derivar Secreciones cervicales así como la sangre menstrual (ver también sangrado menstrual, por otro lado es en cierta medida el órgano reproductor durante las relaciones sexuales (Órgano copulador), tiempo durante el cual se expande debido a su elasticidad.
La vagina también actúa como la última parte del canal del parto al dar a luz a un niño. Aquí también juega un papel decisivo la elasticidad vaginal, ya que permite la adaptación a la circunferencia de la cabeza del bebé.
La flora vaginal también cumple una función importante, por un lado matando los gérmenes patógenos en la vagina a través del ambiente ácido, por otro lado protegiendo la colonización de la vagina con gérmenes no patógenos como "marcador de posición" de las infecciones con gérmenes patógenos. Esto debe entenderse de tal manera que no existe un área de asentamiento para los patógenos patógenos, ya que esta ya está ocupada por los organismos no patógenos.
De esta forma, la flora de la vagina también ofrece protección frente a enfermedades ascendentes en órganos superiores como el útero o los ovarios (ascensión de gérmenes).
Investigaciones
Los hay diversos con respecto a la vagina y sus estructuras circundantes. Métodos de investigación: El examen vaginal manual que incluye colposcopia y frotis, un examen de la Habitación Douglas o una vaginoscopia.
La vaginoscopia es una inspección de la vagina con la ayuda de un endoscopio, que es un instrumento óptico ("Manguera de luz") Con una cámara conectada, que permite el" espejo "de órganos huecos.Este procedimiento se utiliza en niños o en mujeres con una entrada vaginal muy estrecha (Introito) o incluso himen intacto. En general, sin embargo, este método de examen rara vez se utiliza.
En contraste con esto, el examen vaginal, que es realizado por el ginecólogo por ejemplo (ginecólogo) se lleva a cabo como parte de la detección del cáncer. El ginecólogo se adhiere más o menos a un esquema fijo; al principio está la evaluación externa (inspección) vello púbico, piel, Vulva, clítoris, labios (Labios) así como la entrada vaginal (Introito) y la salida uretral (Ostium urethrae). Además, el paciente debe apretar una vez bajo la vista del médico para comprobar si hay fugas de orina (en Incontinencia de esfuerzo) o el útero (útero) sale a la luz (en Descenso o Prolapso).
Esta inspección va seguida de un examen de la vagina con instrumentos especiales: espéculos. Esto permite Labios debe apartarse con cuidado para permitir una evaluación de la pared vaginal y el portio. Todo se puede hacer como una simple colposcopia; es decir, la vagina se observa a través de un microscopio (Colposcopio) visto con un aumento de 6 a 40 veces. Este método se llama colposcopia extendida si el ácido acético o una determinada solución (LugolSolution) se aplica en el portio para examinar las células en busca de cambios.
Además, el ginecólogo puede usar una espátula y un cepillo para tomar un hisopo del poro y del canal cervical durante este procedimiento. examen citológico para conectar. Esto también se conoce como prueba de Papanicolaou, que se utiliza para la detección temprana del cáncer de cuello uterino (donde Pólipos puede haber ocurrido como una etapa preliminar) (carcinoma cervical).
También se puede tomar un frotis de patógenos si es necesario y si hay sospecha clínica.
Al final está el bimanual examen de palpación vaginalEl ginecólogo suele introducir dos dedos de una mano en la vagina para comprobar la posición, la forma, el tamaño y la consistencia de la vagina, el poro, el útero, los ovarios y las estructuras circundantes. Con la otra mano, lo palpa desde la parte baja del abdomen. Si es necesario, a esto le sigue un examen rectal.
Además, es posible una evaluación de la protuberancia más profunda del peritoneo, el espacio de Douglas, a través de la vagina. El médico puede utilizar este espacio a través de la parte posterior de la bóveda vaginal (Fornix) palpe y pinche si es necesario.
El frotis de la vagina muestra diferentes hallazgos según el momento del ciclo femenino:
- En la fase de proliferación / preovulatorio = muchas células parabasales
- En el momento de la ovulación (ovulación) = muchas células superficiales
- En la fase de secreción / postovulatoria = muchas células intermedias
- En niños y posmenopáusicas = muchas células parabasales
Enfermedades / anomalías
La vagina puede verse afectada por diversas enfermedades. Estos incluyen inflamación, lesiones, formación de cáncer (Tumor vaginal) así como una bajada (Descenso) o un incidente (Prolapso) la vagina.
La inflamación de la vagina se conoce como vaginitis o colitis; es causada por bacterias, virus u hongos. Los síntomas típicos son secreción, picazón y ardor. El dolor al orinar o tener relaciones sexuales también son síntomas característicos.
Hongo vaginal

Los hongos hongos, también conocidos como micosis vaginal, son una de las enfermedades ginecológicas más comunes. Los patógenos más comunes son Candida, un tipo especial de levadura. Las especies de Candida son parte de la flora normal y también se encuentran en personas sanas. Debido a un desequilibrio en la flora vaginal, debilidades del sistema inmunológico, hormonas o un cambio en el valor del pH, estos hongos pueden multiplicarse y causar síntomas. Las personas inmunodeprimidas o debilitadas, como los pacientes de quimioterapia, los diabéticos y las mujeres embarazadas, corren un riesgo especial. La higiene personal excesiva, especialmente la higiene íntima y el estrés, también pueden promover el desarrollo de candidiasis vaginal. Por lo general, las personas informan picazón alrededor de los genitales y secreción blanca. También pueden ocurrir cambios en la piel y malestar al orinar. Para combatir la micosis vaginal; Recomendamos tomar antimicóticos adecuados en forma de tabletas o ungüentos. Para evitar la propagación de la enfermedad y la reinfección, es recomendable tratar también a la pareja sexual. Para prevenir más infecciones por hongos, se debe evitar una higiene íntima excesiva y la ropa interior no transpirable (por ejemplo, hecha de fibras sintéticas).
Lea más sobre esto en Hongos vaginales.
Sequedad vaginal
La sequedad vaginal ocurre cuando la vagina no produce suficiente humedad. Normalmente, se producen entre dos y cinco gramos de secreción por día. Esta descarga asume varias funciones, incluida una función protectora y protección contra la fricción durante las relaciones sexuales. Si la descarga ya no es suficiente y la vagina está seca, pueden surgir diversos síntomas como picazón, dolor y sensación de ardor. La sequedad vaginal también te hace más susceptible a diversas infecciones bacterianas y fúngicas. La sequedad vaginal puede ser causada por hormonas y afectar particularmente a las mujeres que atraviesan la menopausia.
Lea más sobre esto en Sequedad vaginal.
El embarazo y diversos medicamentos también pueden influir en las hormonas y, por tanto, en el flujo vaginal. Dado que la secreción del líquido depende del flujo sanguíneo vaginal, las enfermedades vasculares y nerviosas pueden causar sequedad vaginal. Las mujeres que padecen esclerosis múltiple, diabetes mellitus o hipertensión arterial se ven especialmente afectadas. El consumo excesivo de alcohol y nicotina también tiene un efecto negativo en los vasos sanguíneos y, por lo tanto, puede afectar el flujo vaginal. La sequedad vaginal también puede ocurrir como resultado de la quimioterapia o la terapia (anti) hormonal. El estrés mental, como el estrés o la ansiedad, así como la higiene íntima excesiva también pueden causar sequedad vaginal. Se debe visitar a un ginecólogo si se sospecha sequedad vaginal. Es importante determinar la causa para iniciar una terapia adecuada.
Picazón en la vagina
La picazón en la vagina suele ser un indicio de infección bacteriana o parasitaria. Las infecciones causadas por el virus del herpes simple provocan herpes genital, que se caracteriza por ampollas con ardor y picazón en el área genital. Una infección por clamidia también puede provocar picazón, por lo que las infecciones por clamidia suelen ser asintomáticas. La infestación de parásitos a menudo conduce a inflamación, que se acompaña de picazón. La picazón también puede ser un efecto secundario del eccema. Las infecciones por hongos o los trastornos hormonales, así como la sequedad vaginal, también pueden causar picazón. Las infecciones del tracto urinario también pueden causar síntomas similares. El liquen escleroso y vulva atrófico suele aparecer después de la menopausia y se caracteriza por degeneración de la piel y prurito pronunciado. Esta condición puede provocar cáncer. En general, es importante consultar a un médico para determinar la causa exacta de la picazón e iniciar la terapia adecuada. Siempre se debe aclarar la causa de una picazón prolongada, ya que también puede ser una enfermedad maligna.
Lea más sobre el tema en: Picazón en la vagina
Inflamación vaginal
La inflamación del revestimiento vaginal también se llama vaginitis. Se habla de vulvovaginitis desde el momento en que los labios se tiran con lástima. La inflamación de la vagina es en la mayoría de los casos el resultado de una infección por bacterias o parásitos. Los posibles patógenos son anaerobios que provocan vaginosis, hongos como la especie Candida que provocan aftas vaginales o infecciones causadas por patógenos de transmisión sexual como las tricomonas. La inflamación también puede ocurrir como resultado de una alergia o como una reacción a un objeto extraño, pero esto es menos común que una infección. Las mujeres que sufren de inflamación vaginal a menudo presentan enrojecimiento de la vagina, los labios y posiblemente el perineo. Otros síntomas son un olor íntimo desagradable, aumento de la secreción y dolor al orinar o durante las relaciones sexuales. Si se sospecha una infección vaginal, se debe visitar a un ginecólogo. Después de un interrogatorio y un examen detallados, se puede iniciar la terapia adecuada. La terapia depende del origen de la inflamación, el patógeno y la resistencia del patógeno. Para las infecciones bacterianas, se deben recetar antibióticos, para las infecciones por hongos, se deben recetar antimicóticos.
Lea más sobre el tema a continuación. Inflamación vaginal.
Cáncer de vagina

El cáncer de vagina es una forma maligna rara del tracto genital femenino. El origen de esta degeneración no está claro, pero se cree que la irritación recurrente, la radiación y el uso prolongado de DIU (dispositivo intrauterino) favorecen el desarrollo de cáncer de vagina. En la mayoría de los casos, sin embargo, es más probable que sean tumores de los órganos circundantes que se diseminan hacia la vagina. El cáncer de vagina es principalmente carcinoma de células escamosas y tiende a cruzar los límites de los órganos. Por ejemplo, el recto o la vejiga también se ven afectados. Muchas mujeres se quejan de sangrado después de las relaciones sexuales y endurecimiento de la membrana mucosa. El fluido vaginal también se vuelve rojo. Si el tumor afecta o desplaza el recto y la vejiga urinaria, también puede causar problemas para orinar y defecar. Dependiendo de dónde se encuentre el tumor y qué tan grande sea, se cuestionan diferentes enfoques terapéuticos. Para extirpar con éxito el tumor, a menudo se debe extirpar la vagina y posiblemente también el útero. Si el tumor es demasiado grande, se puede realizar radiación local para reducir la masa tumoral. Las recaídas son comunes a pesar de la terapia exitosa.
Lea más sobre el tema en: Cáncer de vagina
Secreción de la vagina
La secreción de fluido vaginal puede incrementarse por varias razones. Durante la excitación sexual, se produce más líquido para permitir una relación sexual fluida. Las infecciones por bacterias, hongos u otros patógenos también pueden provocar un aumento de la secreción. Los trastornos hormonales (falta de estrógeno y exceso de estrógeno o gestágeno), como durante el embarazo o la menopausia, también afectan la secreción de fluido vaginal. Además, existen faltas como una higiene íntima excesiva o enjuagues no adaptados que provocan un cambio de pH. Antes de iniciar la terapia, es importante encontrar el desencadenante. El aumento de la secreción solo se puede tratar con éxito si la terapia es adecuada y dirigida. Los criterios diferenciadores importantes son, por ejemplo, la cantidad, el color y la consistencia de la secreción, si hay prurito o si se toman ciertos medicamentos (anticonceptivos, hormonas). También se debe tomar una muestra de tejido para descartar cáncer.
Vagina hinchada: ¿qué hay detrás?
La hinchazón vaginal puede tener varias causas. Por ejemplo, una vagina hinchada puede ser el resultado de una acumulación de sangre: la sangre se acumula en los labios y los hace parecer más grandes. Esta acumulación es normal en el contexto de la excitación sexual. Cualquier hinchazón que persista después del coito puede indicar irritación de la membrana mucosa o de los labios. Los geles, los juguetes sexuales y el vello púbico pueden causar irritación. Si la hinchazón no aparece inmediatamente después del coito y también es dolorosa, indica una infección. Varios patógenos pueden hacer que la vagina se hinche, especialmente los patógenos de transmisión sexual. Por ejemplo, la infección con la bacteria Treponema pallidum puede provocar sífilis (incluida la sífilis). Los primeros síntomas son una úlcera indolora en el área genital e inflamación de los ganglios linfáticos cercanos. El herpes genital también puede provocar hinchazón y ampollas que pican en los genitales. La infestación por el parásito Trichomonas vaginalis también puede provocar inflamación (tricomoniasis). Esta inflamación suele ir acompañada de enrojecimiento e hinchazón de la vagina. Si la hinchazón se siente abultada o dura, podría ser un indicio de una enfermedad vaginal maligna.
Otro cuadro clínico típico que puede causar hinchazón vaginal es la llamada bartolinitis. Se trata de una inflamación y obstrucción de las glándulas de Bartholin en la pared vaginal. Esta inflamación puede causar una gran hinchazón con dolor intenso.
Lea más sobre el tema a continuación. Bartholinitis.
Desgarro vaginal
Una ruptura de la vagina se llama desgarro vaginal. Esta lesión puede tener varias causas. La causa más común es el trauma del nacimiento durante un parto natural. Usar una ventosa o fórceps puede dañar la vagina y hacer que se desgarre. Incluso si la cabeza del niño es demasiado grande en comparación con el canal del parto, puede romperse. Las rupturas vaginales también pueden resultar de un trauma sexual, como una violación o la introducción de objetos extraños en la vagina. Una vagina rota suele ser dolorosa, aunque la intensidad del dolor varía de una mujer a otra. El desgarro generalmente ocurre a lo largo y puede provocar sangrado. Los desgarros vaginales son más comunes en mujeres con un cuello uterino débil (insuficiencia cervical) durante el embarazo o con un desgarro en el perineo. Las lesiones vaginales anteriores también dejan cicatrices y provocan inestabilidad y fragilidad del tejido. En casos graves, la conexión entre el útero y la vagina puede romperse por completo (la denominada colporrexis). La terapia de elección para una vagina desgarrada es la sutura quirúrgica.
Puede encontrar más información sobre este tema en: Desgarro vaginal: ¿es posible prevenirlo?
Calambre vaginal
Vaginismo es el término utilizado para describir los calambres incontrolados de los músculos del suelo pélvico que provocan el bloqueo de la vagina. El cierre espasmódico de la vagina dificulta o incluso evita cualquier penetración en la vagina. Por esta razón, la vida sexual se ve severamente restringida por los calambres vaginales. El uso de tampones o exámenes ginecológicos también es particularmente difícil en la vida cotidiana. Los calambres vaginales se dividen en vaginismo primario y secundario. El vaginismo primario es congénito y en su mayoría completo, es decir, los espasmos impiden cualquier penetración en la vagina. El vaginismo secundario se desarrolla a lo largo de la vida y, a menudo, es incompleto. El vaginismo secundario afecta principalmente solo a las relaciones sexuales y hace que la vida sexual sea muy difícil. Los calambres vaginales son siempre psicológicos y a menudo ocurren como reacción a un trauma (violación, parto doloroso). La terapia de elección es el tratamiento psicológico o conductual por parte de un psicólogo para procesar el problema subyacente. Los ejercicios de estiramiento también pueden ayudar a reducir la gravedad de los calambres.
Lea más sobre este tema en: Calambres vaginales
Lesiones en la vagina
Las lesiones en la vagina pueden ocurrir de diferentes formas. Algunos ejemplos son las relaciones sexuales (convivencia), la violación, la circuncisión, la intrusión de un cuerpo extraño, la cirugía o la desfloración (desfloración, desgarro del himen).
Una lesión en la vagina provocada por la convivencia suele manifestarse como un desgarro en la bóveda vaginal posterior, lo que provoca un sangrado profuso y requiere tratamiento quirúrgico.
En el caso de una violación, por otro lado, el desgarro suele estar en el costado de la bóveda vaginal.
Cambios en la posición de la vagina.
En caso de disminución (Descenso) La vagina y el útero son más profundos en su conjunto debido a la debilidad de los músculos del piso pélvico o del tejido conectivo o debido al aumento de la presión en el abdomen, pero no tan lejos que sean visibles desde el exterior.
En el caso de que los órganos salgan, se denomina incidente (Prolapso). Con estas enfermedades, los pacientes se quejan de sensación de presión, dolor en la espalda baja y control deficiente de la orina (Incontinencia). Estas quejas se tratan con ejercicios del suelo pélvico o en caso de incidente (Prolapso) Operacional.
También te pueden interesar los siguientes artículos: Hundimiento y prolapso del útero
Anomalías vaginales
Existen malformaciones congénitas como cuadros clínicos adicionales relacionados con la vagina (Anomalías). Estos pueden ser el himen (Himen) o afectan la vagina en su conjunto.
En este contexto, se produce la aplasia vaginal, por lo que se entiende una falta de desarrollo de la vagina creada. Otro cuadro clínico es la vagina septada, donde la vagina está parcial o completamente dividida por un tabique.
La atresia himenóidea también puede ocurrir en recién nacidos. Aquí falta la apertura del himen.
Todas estas anomalías se tratan quirúrgicamente.













-de-quervain.jpg)