El páncreas
Sinónimos
Médico: páncreas
Inglés: páncreas
anatomía
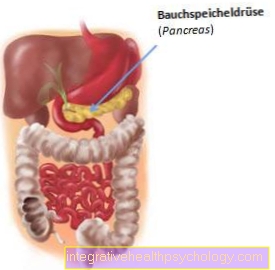
El páncreas es una glándula que pesa alrededor de 80 gy de 14 a 18 cm de largo y se encuentra en la parte superior del abdomen entre el intestino delgado y el bazo. En realidad, no está dentro de la cavidad abdominal, sino muy atrás por delante de la columna. Por lo tanto, no es como muchos otros órganos del tracto gastrointestinal con los que se cubre la piel que recubre la cavidad abdominal (peritoneo).
Debido a su apariencia, toda la glándula se divide en cabeza (caput), cuerpo (corpus) y cola (cauda).
Ilustración del páncreas
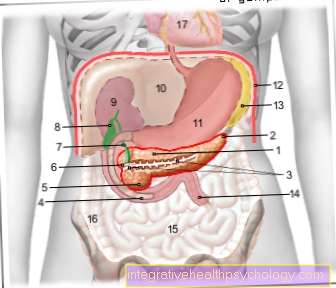
- Cuerpo de
Páncreas -
Cuerpo pancreatis - Cola de
Páncreas -
Cauda pancreatisauda - Conducto pancreático
(Curso principal de ejecución) -
Conducto pancreático - Parte inferior del duodeno -
Duodeno, par inferior - Cabeza del páncreas -
Caput pancreatis - Adicional
Conducto pancreático -
Conducto pancreático
accesorio - Conducto biliar principal -
Conducto biliar común - Vesícula biliar - Vesica biliaris
- Riñón derecho - Ren dexter
- Hígado - Hepar
- Estómago - Invitado
- Diafragma - Diafragma
- Bazo - Lavabo
- Yeyuno - Yeyuno
- Intestino delgado -
Tenue intestinal - Colon, parte ascendente -
Colon ascendente - Pericardio - Pericardio
Puede encontrar una descripción general de todas las imágenes de Dr-Gumpert en: ilustraciones médicas
Ubicación del páncreas
El páncreaspáncreas) se encuentra en la parte superior del abdomen.
Durante el desarrollo embrionario, está completamente cubierto por el peritoneo (localización intraperitoneal), pero cambia de posición durante la adolescencia y se puede mover detrás del peritoneo después del nacimiento (peritoneo) Encontrar (localización retroperitoneal secundaria).
El páncreas se encuentra, por tanto, en el llamado Espacio retroperitoneal y está en el lado derecho por el hígado, en el lado izquierdo por el bazo y adelante (lat. Ventral) limitado por el estómago. Además, existen estrechas relaciones con la aorta, la vena cava inferior y el duodeno (Duodeno).
El bucle en forma de C del duodeno enmarca la cabeza del páncreas (Caput pancreatis).
Las secciones restantes de la glándula también tienen estrechas relaciones anatómicas con estructuras específicas en el abdomen.
El gran cuerpo del páncreas atraviesa (Cuerpo) la parte superior del abdomen y cruza la columna en el área de la segunda vértebra lumbar.
La cola del páncreas se extiende tanto hacia la parte superior izquierda del abdomen que está adyacente al riñón y el bazo izquierdos.
Una pequeña protuberancia del páncreas (proceso unciforme) se encuentra entre la cabeza y el cuerpo y está en relación posicional con los vasos más importantes para la irrigación del tracto intestinal (arteria y vena mesentérica superior).
Función del páncreas
La función principal del páncreas es la producción de enzimas digestivas y hormonas digestivas.
Aquí puede encontrar todo sobre el tema: Enzimas pancreáticas
Las hormonas del páncreas se liberan directamente a la sangre (la llamada secreción endocrina).
Las enzimas son proteínas que pueden descomponer activamente los alimentos y prepararlos para la ingestión de alimentos a través de la membrana mucosa intestinal.
Leer más sobre el tema:
- Función del páncreas
- Funciones del higado
- Funciones del páncreas
Las enzimas alcanzan su lugar de acción en el intestino delgado a través de un conducto de salida especial que recorre longitudinalmente toda la glándula, el conducto pancreático (lat. Ductus pancreaticus). Dado que las enzimas formadas se utilizan para romper los componentes de los alimentos, son sustancias muy agresivas. Por tanto, el páncreas tiene mecanismos de protección eficaces contra la autodigestión: las enzimas que dividen las proteínas (peptidasas) como la tripsina y la quimotripsina se forman en forma de precursores inactivos. La conversión en "tijeras biológicamente activas" tiene lugar en el intestino delgado (por medio de una enzima llamada enteroquinasa, que corta pequeños fragmentos del precursor de tripsina tripsinógeno, de modo que se produce la tripsina funcional. Esta es también el activador de las otras hormonas. El páncreas también produce enzimas que descomponen el almidón (Amilasas), enzimas que dividen la grasa (lipasas) y enzimas que dividen los ácidos nucleicos (ribonucleinasas; estas se utilizan para digerir los componentes del núcleo celular).
Sin embargo, todas las enzimas mencionadas solo funcionan de manera óptima si el contenido de ácido en su entorno no es demasiado alto (= pH 8). Dado que la comida proviene del estómago, que está pre-digerido con ácido clorhídrico, el ácido del estómago debe ser neutralizado (neutralizado) de antemano. Para hacer esto, las enzimas se liberan en el intestino delgado con 1-2 litros de un líquido acuoso rico en bicarbonato (= neutralizante), el páncreas.
La mayor parte del páncreas es responsable de esta denominada función exocrina. La función exocrina es la producción de enzimas para el tracto digestivo.
Todo el tejido del páncreas es, como muchas otras glándulas, p. Ej. la glándula tiroides - dividida en lóbulos separados entre sí por tejido conectivo. Los vasos, nervios y vasos linfáticos que suministran sangre al páncreas se encuentran dentro de las arterias del tejido conectivo.
Las células especializadas, las piezas terminales glandulares (acinos), son responsables de la producción de enzimas. Estos liberan las enzimas en los conductos que corren dentro del páncreas, que finalmente conducen a un conducto común grande, el conducto pancreaticus (ver arriba).
Lo que tienen de especial estas muchas salidas pequeñas es que también tienen otra función: son responsables de neutralizar el ácido del estómago formando el páncreas.
Por el contrario, la parte del páncreas que produce hormonas (endocrina) es muy pequeña. También se lo conoce como el órgano de la isla: la disposición de estas células en grupos, que se encuentran dispersas de manera difusa por toda la glándula, recuerda a las islas bajo el microscopio. Los más comunes son el millón de islas aproximadamente en la parte trasera (llamada cola). La hormona más importante (y con una participación de más del 80% también la más formada) es la insulina. Su función es permitir que las células del cuerpo absorban el azúcar (glucosa; producto de la degradación de alimentos ricos en carbohidratos) y de esta manera reducir el nivel de azúcar en sangre. Si esta hormona está ausente o es deficiente, conduce a la diabetes mellitus: la sangre se satura con el azúcar no utilizado.
Las células que producen insulina se denominan células B. Las células A, por otro lado, producen una hormona opuesta, glucagón. Si la última comida fue hace mucho tiempo, asegura que el azúcar se libere de las reservas del hígado. Esto asegura que los órganos internos estén adecuadamente abastecidos en todo momento (especialmente del cerebro, que depende del azúcar y no puede depender de otros componentes alimenticios).
Solo una proporción muy pequeña de la formación de hormonas se debe a las sustancias mensajeras que se producen específicamente para la regulación del páncreas mismo: la hormona de las células D, que tiene un efecto inhibidor sobre la producción de insulina y glucagón, la somatostatina y la parte pancreática que inhibe las enzimas digestivas (exocrina). Polipéptido (PP).
Las hormonas formadas especialmente para este propósito y el sistema nervioso autónomo también son responsables de regular la liberación de enzimas. (Esta parte del sistema nervioso también se conoce como sistema nervioso autónomo, es decir, independiente, ya que controla los procesos inconscientes que tienen lugar en el cuerpo.
Juntos, la parte del sistema nervioso autónomo llamada sistema nervioso parasimpático y la hormona colecistoquinina (CCK para abreviar) estimulan la producción de enzimas. Como hormona, la secretina también estimula la liberación (= secreción) de agua y bicarbonato por las células de los conductos pancreáticos.
Tanto la secretina como la colecistoquinina son producidas por células especializadas llamadas células S y células I. Estas se encuentran dispersas entre las células de la superficie en todo el tracto gastrointestinal (especialmente en el intestino delgado) y se denominan colectivamente células enteroendocrinas (= enterón grueso = intestino, correspondiente al principal órgano de acción de estas hormonas).
A través de esta compleja interacción de varios mecanismos reguladores, toda la digestión y el equilibrio de azúcares del cuerpo están regulados por mecanismos autorreguladores. Este principio se puede encontrar en diferentes partes del cuerpo, p. Ej. en la tiroides.
Valores normales / valores sanguíneos del páncreas

Se pueden usar varios valores que se pueden detectar en la sangre y / o la orina para evaluar la función pancreática.
Por esta razón, el conocimiento de los valores normales es tanto más esencial para el médico tratante.
La amilasa pancreática (alfa-amilasa), una enzima que se utiliza para digerir los carbohidratos, se puede encontrar en el suero sanguíneo, la orina de 24 horas e incluso en el líquido de la ascitis.
Los valores normales para una mujer rondan las 120 U por litro (U / L) en suero sanguíneo y alrededor de 600 U / L en orina. Los mismos valores estándar se aplican a los hombres.
Puede encontrar más información sobre este tema en: Alfa amilasa
Además, la bilirrubina (o urobilinógeno) se puede detectar en el suero sanguíneo, el plasma y la orina. La norma en el suero sanguíneo adulto es de entre 0,1 y 1,2 miligramos por decilitro (mg / dl). La orina normalmente no debe contener componentes de bilirrubina. En relación con las enfermedades del páncreas, un valor aumentado de bilirrubina indica la presencia de un quiste con un estrechamiento de las vías de drenaje de la vesícula biliar.
La cantidad de glóbulos blancos (Leucocitos) en sangre total u orina se puede utilizar como parámetro. El valor normal de un adulto sano en sangre entera está entre al menos 4000 y como máximo 10,000 leucocitos por microlitro. En personas sanas, no se deben detectar glóbulos blancos en la orina, porque la excreción de leucocitos con la orina siempre indica un proceso patológico. En la mayoría de los casos, el aumento del número de leucocitos es causado por una inflamación dentro del organismo.
Además, una disminución de la concentración de calcio en suero sanguíneo y / o orina sugiere inflamación del páncreas (valor normal: 8,8-10,4 mg / dl).
La enzima quimotripsina se puede determinar en las heces; en personas sanas el valor normal es de alrededor de 6 U / g, una disminución puede indicar una disminución en la función del páncreas.
Una disminución en la concentración de lipasa pancreática también indica una disminución en la función (valor normal: 190 U / L).
Lea más sobre el tema en:
- Nivel de lipasa
y - Aumento de lipasa
Otros valores relevantes:
- LDH (lactato deshidrogenasa)
- Muestra: suero sanguíneo, plasma sanguíneo
- Valor normal: 120-240 U / l
- Creatinina
- Muestra: suero sanguíneo, orina
- Valor normal:
Suero: aproximadamente 1,0 mg / dl
Orina: 28-218 mg / dl
Más información también en nuestro tema: Creatinina
- insulina
- Muestra: plasma sanguíneo, suero sanguíneo
- Valor normal: 6 a 25 mU / l (en ayunas)
- Elastasa 1
- Muestra: suero sanguíneo, heces
- Valor normal:
Suero: aproximadamente 3,5 ng / l
Heces: 175-2500 mg / g
Más información también en nuestro tema: Elastasa
Síntomas que pueden provenir del páncreas.
La enfermedad más común del páncreas en el sentido más amplio es el suministro inadecuado de insulina vital. La enfermedad resultante, también conocida como diabetes mellitus, es muy común en los países occidentales. Dado que por lo general no causa ningún síntoma agudo inicialmente, la diabetes generalmente solo se diagnostica mediante exámenes de rutina.
La pancreatitis es mucho más dolorosa. Por lo general, es causada por un consumo excesivo de alcohol y puede ser crónica o aguda. Son característicos en su mayoría dolores tironeantes o sordos, similares a un cinturón que se originan entre el estómago y el ombligo y luego pueden retroceder alrededor de la espalda. El dolor se describe como extremadamente incómodo e insoportable La mayoría de las veces, los pacientes también se encuentran en un estado general deficiente, que también puede ir acompañado de una tez pálida, debilidad pronunciada o fiebre alta. Además del consumo agudo y crónico de alcohol, medidas de diagnóstico como la llamada CPRE (un examen en el que se inyecta un agente de contraste en los conductos biliares y pancreáticos) provocan inflamación del páncreas. Diagnóstico, un abdomen superior sensible, dolor de espalda y un recuento sanguíneo notable (niveles elevados de lipasa e inflamación) indican inflamación del páncreas.
En la ecografía, a menudo se puede ver un órgano inflamado con líquido inflamatorio a menudo lavado a su alrededor. El interrogatorio médico y, sobre todo, la documentación exacta del consumo de alcohol pueden aportar más información importante sobre si se trata de una pancreatitis o no.
Si se ha realizado el diagnóstico de inflamación del páncreas, el tratamiento debe iniciarse de inmediato, ya que esperar más puede conducir a una situación que a veces pone en peligro la vida. Como regla general, los pacientes deben tomar una abstinencia nutricional de 24 horas después del diagnóstico. Entonces se puede volver a iniciar la dieta lenta.
Es importante que el paciente no beba alcohol. Además de estas medidas de abstinencia, se debe iniciar un tratamiento antibiótico inmediato y llevarlo a cabo de manera constante. En algunos casos, también puede ser necesario administrar el antibiótico al paciente en forma de infusión.
Otras enfermedades un poco menos frecuentes son de naturaleza exocrina. Además de la secreción de insulina, el páncreas juega un papel importante en la digestión y en la descomposición de diversas sustancias en los alimentos. Estas enzimas se fabrican en el páncreas y se liberan en el tracto digestivo cuando es necesario, donde se agregan a los alimentos que se ingieren. Si existe la llamada insuficiencia pancreática, es decir, un páncreas débil, las enzimas vitales para descomponer los alimentos ya no se pueden liberar en la cantidad necesaria, ya que serían necesarias.
Como resultado, los alimentos ingeridos ya no se descomponen como deberían. El intestino generalmente reacciona con heces blandas o diarrea fina.
Este es también uno de los primeros síntomas de insuficiencia pancreática que informa el paciente. La diarrea no mejora con la medicación o vuelve tan pronto como se suspende la medicación correspondiente.
A veces se intenta el uso de perenterol para la diarrea grave. Es una preparación de levadura que tiene la función de espesar las heces.
A veces, la insuficiencia pancreática también puede conducir a una leve mejoría de los síntomas, que, sin embargo, vuelve a disminuir después de suspender el medicamento. La sospecha ahora es a menudo una reacción de intolerancia del intestino.
Las reacciones de intolerancia más comunes son la intolerancia a la lactosa, la fructosa y la intolerancia al gluten. Todos ellos pueden probarse y deben hacerlo si tiene diarrea recurrente. Si todas las pruebas fueran normales, es posible que la causa de la diarrea sea una insuficiencia pancreática algo más rara. Para ello, se llevan a cabo pruebas especiales en las heces y en la sangre antes de poder realizar el diagnóstico correspondiente.
Si se hace un diagnóstico de insuficiencia pancreática, se debe administrar tratamiento inmediato. Por regla general, esto se combina con una documentación precisa del consumo de alimentos. Porque lo que es particularmente importante es lo que come el paciente con esta enfermedad cada día. En la mayoría de los casos, las enzimas faltantes, que el páncreas produce insuficientemente, se administran al paciente en forma de comprimidos a intervalos regulares. Dependiendo de si la diarrea mejora o no, la dosis de las enzimas ingeridas debe reducirse o aumentarse.
Como regla general, la insuficiencia pancreática es un diagnóstico a largo plazo, es decir, el páncreas ya no podrá producir suficientes enzimas faltantes por sí mismo.
Una excepción es la insuficiencia pancreática causada por la inflamación, pero por regla general, las enzimas que faltan deben consumirse durante toda la vida.
Leer más sobre el tema: Los síntomas del páncreas
Enfermedades del páncreas
Quiste en el páncreas

Un quiste del páncreas (Quiste pancreático) es una cavidad tisular cerrada con forma de burbuja dentro del tejido glandular que generalmente está llena de líquido.
Los posibles líquidos en un quiste son líquido tisular, sangre y / o pus.
El quiste típico del páncreas se divide en dos clases, el quiste real y el llamado pseudoquiste. Un quiste pancreático real está revestido con epitelio y, por lo general, no contiene ninguna enzima natural de este órgano glandular (Lipasa, amilasa). El seudoquiste a menudo se desarrolla en relación con un accidente en el que el páncreas se magulla o se desgarra. A diferencia del quiste real, los pseudoquistes no están rodeados de tejido epitelial sino de tejido conectivo. Dado que las enzimas del páncreas, cuando se liberan dentro del tejido, contribuyen a un proceso de autodigestión, este tipo de quiste es particularmente peligroso. Los fluidos típicos dentro del quiste son sangre y / o restos de células muertas.
Un quiste pancreático es un asunto extremadamente doloroso. El dolor percibido no se limita al área de la parte superior del abdomen, sino que generalmente incluso se irradia hacia la espalda, especialmente a nivel de la columna lumbar. La aparición de un dolor de espalda inexplicable es una clara indicación de la presencia de un quiste. Además, se expresan como un dolor parecido a un cólico.
Esto significa que se asemejan a las contracciones durante el parto, que no mejoran ni empeoran con ciertos movimientos o posturas de alivio y que la condición de la paciente cambia constantemente entre libre de síntomas y severamente limitada por el dolor.
Un quiste del páncreas se puede visualizar mediante ecografía y tomografía computarizada (TC). Después de un diagnóstico exitoso, primero se observa el estado de la glándula, lo que tiene sentido porque muchos quistes en el tejido pancreático retroceden espontáneamente y no requieren ningún tratamiento. El drenaje puede ayudar con los síntomas extremadamente graves.
El médico tratante obtendrá acceso al páncreas formando un agujero en el estómago o en la pared intestinal, abriendo el quiste pancreático y abriendo un pequeño tubo de plástico (Stent) insertar. Esto permite que el líquido que se ha acumulado dentro del quiste se drene. El stent se retira después de aproximadamente 3 a 4 meses.
Las posibles complicaciones de un quiste pancreático son sangrado, formación de abscesos, retención de agua en el abdomen (Ascitis) y / o el estrechamiento de las vías de drenaje de la vesícula biliar. Esto último conduce en muchos casos a lo que se llama "ictericia" (Ictericia) fenómeno conocido.
Inflamación del páncreas
La principal causa de inflamación del páncreas es el consumo crónico excesivo o agudo de alcohol. Además, la pancreatitis también es una complicación de la llamada CPRE, un método de examen para el diagnóstico del páncreas allí. Se utiliza un examen endoscópico para inyectar medio de contraste en el conducto pancreático. En algunos casos, esto puede provocar una inflamación del páncreas, que luego debe tratarse rápidamente.
Los primeros síntomas de la pancreatitis son un dolor en forma de cinturón que se extiende desde el abdomen por encima del ombligo hasta la espalda. El abdomen es muy doloroso a la presión, el carácter del dolor es sordo. El principal punto de dolor se encuentra entre el ombligo y el borde inferior del esternón al nivel del estómago. Los pacientes a veces se ven muy gravemente afectados por el dolor y ya no pueden realizar movimientos normales como girar o inclinarse hacia adelante o hacia atrás sin dolor.
Además del dolor, los pacientes a veces se encuentran en muy mal estado general; a veces, el color gris pálido de la piel del paciente indica que está sufriendo una enfermedad grave, a veces potencialmente mortal. Un síntoma frecuente que lo acompaña también es la fiebre, que en algunos pacientes puede ser de 39-40 grados y debe reducirse con urgencia.
Dependiendo de la gravedad de la inflamación del páncreas, el órgano también puede tener una liberación insuficiente de enzimas, lo que a su vez puede tener efectos graves sobre la digestión y el metabolismo del azúcar. Esto puede provocar heces grasosas y diarrea, ya que los alimentos ya no se pueden descomponer y procesar correctamente mientras el páncreas se encuentre en un estado muy inflamado. También puede conducir a un nivel alto de azúcar en sangre, ya que la liberación de insulina del páncreas es insuficiente.
Además de las quejas, la encuesta detallada de pacientes puede corroborar la sospecha de pancreatitis. Es fundamental preguntar a los pacientes si consumen alcohol de forma regular o excesiva o si se han sometido a un examen pancreático en los últimos meses o semanas. El trasfondo es que la causa de la pancreatitis suele ser el abuso de alcohol, así como lo que se conoce como CPRE (Examen de colangiopancreatografía retrógrada endoscópica de la vesícula biliar, los conductos biliares y el páncreas) el páncreas puede inflamarse con el medio de contraste inyectado.
El diagnostico esta hecho a través de una ecografía. Aquí se puede ver un páncreas distendido en forma de nube.
Además de la abstinencia constante de alcohol y 24 horas de abstinencia de alimentos, el tratamiento con antibióticos es una forma de que el paciente pronto esté libre de síntomas. En algunos casos graves, es necesario extirpar quirúrgicamente partes del páncreas.
Lea más sobre este tema en: Inflamación del páncreas
Dolor de páncreas
El dolor del páncreas puede manifestarse de diferentes formas. A menudo, no son claramente reconocibles como tales. Dependiendo de la causa y la gravedad de la enfermedad que causa el dolor, puede irradiarse a toda el área abdominal.
Pero también se pueden sentir de manera localizable. Por lo general, ocurren en el área de la parte superior del abdomen (también llamado epigastrio) y se irradian en forma de cinturón por toda la parte superior del abdomen y hacia la espalda. También puede experimentar dolor solo en la espalda o en el lado izquierdo al nivel del páncreas. El dolor tiene un carácter diferente según la causa. En el caso de enfermedades más agudas, como la inflamación, suelen ser más punzantes, en enfermedades crónicas, como los cambios tumorales, el dolor se describe como bastante sordo.
Dado que el dolor de páncreas a menudo se reconoce tarde como tal, es importante actuar con rapidez cuando se presenta. Si tal dolor persiste durante un período de tiempo más largo, definitivamente un médico debe aclararlo.
¿Por qué un páncreas enfermo causa dolor de espalda?
Con las enfermedades del páncreas, el dolor de espalda es común. Esto puede explicarse por la ubicación del páncreas en la parte superior del abdomen. Se ubica en la parte posterior de la cavidad abdominal al nivel de las vértebras torácicas inferiores. Debido a su proximidad anatómica a la columna en la zona cercana a la espalda, muchos cambios patológicos en el páncreas se expresan en dolor de espalda a este nivel. El dolor de espalda suele tener forma de cinturón y se irradia por toda la zona de la espalda a esta altura.
Debe recordarse que el dolor de espalda solo puede ser una expresión de una ligera irritación del páncreas, pero también una expresión de una enfermedad grave del páncreas. Dado que esto a menudo es difícil de diferenciar, se debe consultar a un médico en caso de dolor de espalda prolongado.
Puede encontrar más información sobre el tema "Dolor del páncreas" en: Inflamación del páncreas
Debilidad pancreática
La debilidad pancreática significa que el páncreas no puede funcionar correctamente. Esto es particularmente evidente en la digestión: el páncreas es responsable de producir la mayoría de las enzimas digestivas. Estos son necesarios para descomponer los diversos componentes de los alimentos, es decir, proteínas, grasas y azúcar, para que luego puedan ser absorbidos en el intestino y almacenados en el cuerpo. Si el páncreas se debilita, las enzimas digestivas, como la tripsina o la colesterol esterasa, solo pueden liberarse en un grado reducido y son eficaces. Esto es particularmente evidente en forma de gases, pérdida de apetito e intolerancia alimentaria. Sin embargo, dado que estos síntomas también sugieren otras causas, como el síndrome del intestino irritable o un problema con la vesícula biliar, la debilidad pancreática rara vez se diagnostica como tal.
Lea también: Esterasa de colesterol: ¡para eso es importante!
La debilidad pancreática también suele causar las llamadas heces grasas.
Se puede encontrar más sobre este tema: Heces grasas
Páncreas hiperactivo: ¿existe?
Un páncreas hiperactivo es una enfermedad extremadamente rara y rara. Dependiendo de la parte afectada del páncreas, esto conduce a una producción excesiva de las diversas enzimas para la digestión (en el caso de hiperfunción exocrina) e insulina (en el caso de hiperfunción endocrina). Este último puede manifestarse en hipoglucemia, dependiendo de la extensión de la función excesiva. Esto se puede prevenir comiendo pequeñas comidas con regularidad.
Páncreas graso - ¿Por qué?
Un páncreas graso puede desarrollarse como resultado de diversas enfermedades. Una de las causas más comunes y conocidas es el consumo excesivo de alcohol. Esto conduce a una inflamación aguda del páncreas. Durante un largo período de tiempo, el tejido del páncreas puede dañarse y morir. En algunos pacientes, esto se manifiesta como un aumento de los depósitos de grasa en el páncreas.
Otra posible causa de un páncreas obeso son las secuelas de una inflamación de otro origen, es decir, una inflamación provocada por una causa distinta al consumo excesivo de alcohol. Esto puede ser una inflamación causada por un problema con la bilis que hace que la bilis se acumule en el páncreas. Alternativamente, ciertos medicamentos, la diabetes mellitus o la coloración amarillenta (ictericia) causada por el hígado pueden provocar una inflamación del páncreas, que aumenta la grasa después de que la enfermedad ha sanado.
Piedras en el páncreas
Un cálculo en el páncreas suele ser bastante raro, pero aún más peligroso. Se trata de un cálculo biliar que puede migrar al páncreas a través de la abertura articular de los conductos biliares y el drenaje pancreático. Como resultado, la secreción del páncreas no puede fluir hacia los intestinos. En cambio, se acumula y comienza a digerir su propio tejido glandular. Por tanto, es un cuadro clínico agudo y muy peligroso que se manifiesta en una pancreatitis aguda y debe tratarse lo antes posible.
Puede encontrar más información en: Complicaciones de la inflamación de la vesícula biliar.
Calcificaciones en el páncreas
Las calcificaciones en el páncreas a menudo ocurren como parte de una inflamación crónica. Esto conduce a cambios a largo plazo en el tejido glandular. Estos incluyen depósitos de secreciones digestivas que son producidas y liberadas por el páncreas. Si esto no puede fluir correctamente hacia los intestinos, quedan residuos en los conductos, que pueden acumularse durante un largo período de tiempo. El médico puede ver las calcificaciones resultantes durante un examen de ultrasonido, dependiendo de la gravedad.
Cáncer de páncreas
El cáncer de páncreas es una neoplasia maligna del páncreas.
Las causas pueden incluir consumo crónico de alcohol y pancreatitis recurrente.
Como regla general, el cáncer de páncreas se diagnostica muy tarde porque provoca síntomas tardíos en el paciente. Como regla general, los pacientes no experimentan ningún dolor, pero se quejan de un color oscuro de la orina y un color más claro de las heces.
En algunos casos, la piel y la conjuntiva pueden volverse amarillas.
Dado que el páncreas también es responsable de producir insulina, puede suceder que el órgano ya no sea capaz de producir suficiente insulina en caso de cáncer.
Esto conduce a un aumento de los niveles de azúcar en sangre, que a menudo se diagnostica de forma rutinaria.
Si se sospecha una neoplasia maligna (tumor) del páncreas, primero se realiza un examen de ultrasonido. Sin embargo, no siempre se puede ver si hay una neoplasia maligna.
Una tomografía computarizada o una resonancia magnética de la cavidad abdominal del páncreas pueden proporcionar información más confiable sobre la presencia de dicha enfermedad.
Solo se puede saber con certeza si una neoplasia maligna en el páncreas se debe a una punción, que a menudo está controlada por TC. En V.a. cáncer de páncreas, a menudo no se realizan punciones, ya que la punción puede desencadenar metástasis.
Las opciones de tratamiento para el cáncer de páncreas son bastante limitadas. La quimioterapia se puede utilizar para intentar detener la progresión de la enfermedad, y a menudo se utiliza la llamada cirugía de Whipple, en la que se extirpan partes del páncreas.
Posibilidades de supervivencia:
El pronóstico de curación y supervivencia depende del diagnóstico de cáncer de páncreas, especialmente en las etapas.
La denominada estadificación es necesaria para comprobar hasta dónde se ha extendido el tumor en el cuerpo de la persona.
Lo más importante es si el tumor ha atravesado el tejido del páncreas y afectado el tejido circundante.
También es muy importante saber si ya hay metástasis distantes en otros órganos y si los ganglios linfáticos del cuerpo ya están afectados.
Dependiendo de cómo resulte esta estadificación, se puede suponer un tiempo de supervivencia estadística más largo o más corto.
En oncología, los pronósticos y las posibilidades de supervivencia se realizan con los llamados Tasa de supervivencia a 5 años descrito.
Se da como porcentaje e indica cuántos de los pacientes afectados promedio siguen vivos después de un período de 5 años.
No dice nada sobre la calidad de vida o las posibles complicaciones, solo si alguien todavía está vivo.
Si el cáncer de páncreas se ha movido más allá de los límites de los órganos y se ha infiltrado en los órganos circundantes, así como ha afectado el sistema linfático y los conductos biliares ya se están estrechando, es curativo, es decir. La operación curativa decidió y solo aplicó un concepto paliativo.
No se entiende que un concepto de tratamiento paliativo sea un enfoque curativo, sino más bien un enfoque para aliviar el dolor. En este caso, la enfermedad no se puede detener e inevitablemente conduce a la muerte. Si se elige tal concepto de tratamiento, la tasa de supervivencia a 5 años es del 0%, es decir, ningún paciente está vivo después de 5 años.
Si se elige un concepto curativo, es decir si se toman medidas como la cirugía o la quimioterapia, las posibilidades de supervivencia aumentan. En este caso se habla de una tasa de supervivencia a 5 años aproximadamente del 40%. Entonces, después de 5 años, el 40% de los pacientes tratados intensivamente aún están vivos, la condición en la que se encuentran no se describe.
Ni siquiera cuántos pacientes siguen vivos después de 6 a 10 años.
El hecho de que más de la mitad de los pacientes tratados murieran después de 5 años muestra claramente la gravedad de esta enfermedad. También hay una tasa de supervivencia media a 5 años, que muestra todas las tasas de supervivencia de una enfermedad como promedio. Dado que existen algunos métodos de tratamiento que también se utilizan individualmente, el pronóstico promedio no es demasiado significativo.
La tasa de supervivencia promedio a 5 años para el cáncer de páncreas es del 10 al 15%. Eso significa que solo el 10-15% de los pacientes en promedio sobreviven a la enfermedad durante 5 años.
Señales:
Los signos del cáncer de páncreas son difíciles de reconocer, también porque los primeros síntomas aparecen muy tarde.
Si el cáncer de páncreas se detecta temprano, generalmente es una cuestión de exámenes de rutina, cuyos hallazgos secundarios incluyen valores anormales, p. en el hemograma o en la imagen ecográfica.
Los primeros síntomas, por lo que se suele consultar a un médico, pueden ser un dolor de espalda en forma de cinturón al nivel del páncreas o un dolor abdominal que tira hacia la espalda.
Dado que estos son síntomas completamente inespecíficos, la primera sospecha probablemente nunca será cáncer de páncreas, razón por la cual aquí también puede pasar un tiempo valioso.
Sin embargo, la mayoría de los pacientes acuden al médico con una llamada ictericia poco clara, coloración amarillenta de la piel y la conjuntiva.
La ictericia es completamente indolora y solo indica que hay un problema con el pigmento sanguíneo bilirrubina, p. Ej. el hígado está dañado, o si hay un problema con el drenaje de bilis en los conductos biliares o el páncreas.
En el caso de ictericia, el páncreas debe examinarse más de cerca además del hígado.
A veces sucede que los pacientes notan un aumento repentino del azúcar en sangre. Por regla general, estos pacientes tienen diabetes mellitus y son tratados en consecuencia con insulina. En este caso, sin embargo, definitivamente se debe examinar el páncreas.
El trasfondo de esto es que el páncreas produce la sustancia esencial insulina.
Si el funcionamiento del páncreas se ve afectado por un tumor, puede suceder que se produzca y se libere muy poca insulina en la sangre, lo que puede conducir a un aumento del nivel de azúcar en sangre.
Dado que solo hay un puñado de síntomas correctos que tampoco son específicos del páncreas, si estos síntomas están presentes, deben seguirse de cerca para no pasar por alto esta enfermedad potencialmente mortal.
Un primer síntoma importante y que marca tendencia de una enfermedad pancreática es un cambio en las heces y orina anormal.
La mayoría de los afectados, cuyo conducto pancreático está obstruido por una inflamación o por el tumor correspondiente, presentan un aclaramiento de las heces. Al mismo tiempo, la orina se vuelve más oscura.
La razón es que las sustancias liberadas por el páncreas para la digestión para oscurecer las heces, ya no ingresan al tracto digestivo sino que se excretan a través de la orina. Por tanto, la coloración no se produce en las heces sino en la orina.
Es imperativo que los pacientes con estos síntomas sean examinados más de cerca. Aunque no siempre hay un historial médico maligno detrás, la sospecha de un trastorno de las vías biliares o del páncreas es muy alta.
Tratamiento:
Si se elige un tratamiento, depende de si se trata de un tratamiento curativo (entonces un enfoque curativo) o un enfoque de tratamiento paliativo (ltratamiento de alivio del juramento) actos.
Tratamiento paliativo:
En el tratamiento paliativo, se utilizan medidas que no debilitan innecesariamente al paciente, pero que al mismo tiempo tienen un efecto calmante sobre él.
La mayoría de las veces, en pacientes que reciben tratamiento paliativo, el tumor ya ha afectado a grandes partes del páncreas y se altera la salida de los ácidos biliares, lo que provoca un malestar intenso y coloración amarillenta de la piel.
Aquí, generalmente se coloca un pequeño tubo en el conducto pancreático por medio de un procedimiento endoscópico para garantizar que los conductos biliares puedan drenar inmediatamente y puedan participar activamente en la digestión nuevamente.
En el caso del cáncer de páncreas progresivo, suele ocurrir que la infestación tumoral inicialmente completa indolora se vuelve cada vez más dolorosa a medida que avanza. Por esta razón, un concepto importante de tratamiento paliativo, independientemente del tipo de tumor, es garantizar la ausencia de dolor.
En la mayoría de los casos, se eligen analgésicos muy potentes, que se dosifican muy rápidamente para garantizar la ausencia de dolor.
Tratamiento curativo:
Si se elige un enfoque de tratamiento curativo, es decir, curativo, generalmente se utilizan medidas quirúrgicas o medidas quirúrgicas y quimioterapéuticas combinadas.
Dependiendo de la diseminación del tumor, puede ser necesario iniciar la quimioterapia antes de la cirugía. Esto generalmente se hace cuando el tumor es muy grande y la reducción quimioterapéutica haría posible un procedimiento más suave.
También puede ser necesario realizar quimioterapia después de una operación para posteriormente destruir las células tumorales restantes.
Rara vez se realiza un tratamiento quirúrgico exclusivo.
Durante la cirugía, se intenta operar el páncreas afectado lo más suavemente posible.
Se intenta dejar en pie partes del páncreas no afectadas para que se puedan seguir manteniendo las funciones correspondientes.
Sin embargo, casi siempre se extraen la vesícula biliar y partes del estómago, así como el duodeno, y los extremos restantes se unen nuevamente. Este procedimiento, también conocido como Whipple OP, es ahora un método de tratamiento estandarizado para el cáncer de páncreas.
También hay una operación modificada en la que quedan partes más grandes del estómago y el resultado es el mismo que en la operación de Whipple.
Años:
Como regla general, los pacientes con cáncer de páncreas son mayores. Dado que el alcoholismo severo con pancreatitis recurrente se considera factores de riesgo, también puede suceder que los pacientes de menor edad estén afectados por cáncer de páncreas.
En Alemania, 10 personas por cada 100.000 habitantes desarrollan un nuevo cáncer de páncreas cada año.El grupo de edad principal está entre los 60 y los 80 años.
Diagnóstico:
Diagnosticar el cáncer de páncreas no es tan fácil.
En primer lugar, es importante levantar sospechas, que luego deben confirmarse. Si existe la sospecha de un evento maligno en el páncreas, además de los análisis de sangre, también se utilizan métodos de imagen.
En la sangre, se determinan principalmente las enzimas que produce el páncreas. Un aumento pronunciado indica una enfermedad general en el páncreas. Pero también puede ser una inflamación de esta glándula.
Por esta razón, también es importante realizar imágenes. Con mucha frecuencia, primero se realiza una ecografía del abdomen, que intenta visualizar el páncreas.
En ocasiones, aquí ya se pueden ver grandes tumores que se encuentran en el área de la glándula.
Incluso si se observa una masa en la ecografía, por lo general sigue una tomografía computarizada del abdomen. Aquí, el área sospechosa se puede examinar más de cerca, generalmente con medios de contraste.
Los radiólogos experimentados a menudo pueden adivinar a partir de la tomografía computarizada si se trata de una enfermedad benigna, como una inflamación particularmente pronunciada, o una enfermedad maligna.
Otra importante medida de diagnóstico por imagen es la CPRE. Se realiza una gastroscopia y se introduce un pequeño catéter en los conductos biliares y el conducto pancreático al nivel del duodeno.
Se inyecta un agente de contraste a través de este catéter, que luego se fotografía mediante rayos X.
Muestra el páncreas con una visualización precisa de la marcha. Aquí puede ver si el engranaje está comprimido en algún punto y, de ser así, en qué.
Incluso después de esto, también llamado colangiopancreatografía retrógrada endoscópica, no está claro si se trata de un tumor maligno que comprime el conducto biliar.
Cuanto más se confirme la sospecha de un tumor de páncreas, se debe considerar la toma de una muestra, que finalmente proporcione información sobre el origen histológico del tumor.
Las muestras pueden obtenerse utilizando la CPRE descrita anteriormente cuando el tumor ya se extiende hacia el conducto pancreático o desde el exterior mediante punción con aguja.
Dado que el páncreas es un órgano relativamente pequeño rodeado por estructuras importantes, es particularmente importante no dañar ninguno de los tejidos circundantes, como nervios o vasos sanguíneos.
Por esta razón, la punción se controla principalmente mediante TC. El paciente acostado en un dispositivo de TC se controla desde el exterior y se coloca una aguja en el área del páncreas después de que el radiólogo ha localizado con precisión la posición del páncreas mediante TC.
El procedimiento solo toma unos minutos, la muestra es mínima, pero da la indicación decisiva del origen del tumor y los siguientes pasos terapéuticos necesarios.
A continuación, la muestra se envía al laboratorio microbiológico, donde las células se tratan con un proceso de tinción especial. Luego, un patólogo examina las muestras y se realiza un diagnóstico adecuado.
Los llamados resultados falsos positivos, es decir, que se ve un cáncer pero en realidad está presente una neoplasia benigna, solo ocurren si la muestra se mezcló.
Un hallazgo falso negativo, es decir, que el patólogo no vea ningún tejido tumoral maligno, aunque sea un caso canceroso, puede ser más común.
Principalmente se debe a que la biopsia, que se llevó a cabo con precisión y controlada por TC, y capturó partes del páncreas, penetró exactamente junto a las células malignas y, por lo tanto, solo capturó células benignas. Entonces, el patólogo solo ve células benignas bajo su microscopio. Si los hallazgos microscópicos contradicen la imagen de la TC (imagen de TC típica pero hallazgos microscópicos normales) debe considerarse para repetir la biopsia.
Lea más sobre los temas aquí. Cáncer de páncreas y biopsia
Extirpación de páncreas
Una de las últimas opciones de tratamiento para las neoplasias malignas en el páncreas es la extirpación total del páncreas.
Dado que el páncreas también está ligado a muchos órganos, es necesario que los órganos se vuelvan a unir adecuadamente.
El estómago generalmente se hace más pequeño y se conecta al intestino delgado. El duodeno y la vesícula biliar generalmente se extirpan por completo con una extirpación total del páncreas.
Si todavía hay partes del páncreas, el sistema de conductos biliares debe conectarse con las denominadas asas del intestino delgado desconectadas.
La extirpación pancreática total se asocia con muchos riesgos, es necesario un tratamiento de seguimiento intensivo del paciente, se deben administrar enzimas pancreáticas al paciente a intervalos regulares.
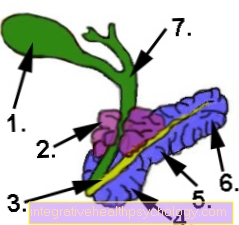
Representación del páncreas y la vesícula biliar.
- Vesícula biliar (verde)
- Cáncer de páncreas (púrpura)
- Conducto pancreático (amarillo)
- Cabeza pancreática (azul)
- Cuerpo pancreático (Copus pancreaticus) (azul)
- Cola del páncreas (azul)
- Conducto biliar (Conducto cístico) (verde)
Enfermedades del páncreas por alcohol.
Una de las enfermedades más comunes del páncreas es causada por el alcohol.
La llamada pancreatitis, también llamada Pancreatitis es una comorbilidad común y potencialmente peligrosa en el alcoholismo grave. Dado que el alcohol ataca las células del páncreas, tanto el consumo excesivo crónico de alcohol como el consumo agudo de alcohol que se produce en exceso son un gran riesgo de pancreatitis.
Un síntoma característico de la pancreatitis es un dolor en forma de cinturón que comienza ligeramente por encima del ombligo. El carácter del dolor se describe como opresivo y extremadamente incómodo. Como regla general, interrogar al paciente sobre el consumo de alcohol conduce a un diagnóstico de sospecha de pancreatitis.
El examen físico revela que el abdomen está sensible y el paciente se encuentra en mal estado general. Una ecografía del abdomen y, en caso de duda, una tomografía computarizada del abdomen están disponibles como métodos de imagen. Con la inflamación del páncreas, a menudo hay un páncreas distendido, a menudo con líquido inflamatorio. El laboratorio del paciente también es conspicuo y generalmente muestra altos niveles de inflamación y niveles elevados de lipasa.
La abstinencia constante del alcohol es muy importante para el tratamiento, y también hay algunos antibióticos disponibles que se pueden administrar al paciente.
Páncreas y dieta

El páncreas es un órgano exocrino, es decir, productor de enzimas. Es de particular importancia en la utilización de alimentos.
Las llamadas células beta, con las que está impregnado el páncreas, producen la insulina esencial. Tan pronto como se suministra azúcar al cuerpo, estas células liberan insulina, que luego transporta el exceso de azúcar de la sangre a las células y, por lo tanto, asegura que el cuerpo no sufra de exceso de azúcar. El páncreas también produce lo que se conoce como lipasa, que es necesaria para descomponer la grasa.
En el caso de numerosas enfermedades del páncreas, los cambios correspondientes en la dieta pueden tener un efecto positivo sobre la enfermedad del páncreas. En pancreatitis aguda (inflamación aguda del páncreas) debe ser al menos durante 24 horas Se observa una abstinencia constante de alimentos. Después de eso, la acumulación gradual de alimentos puede comenzar nuevamente. Sin embargo, los alimentos consumidos solo deben ser extremadamente bajos en grasa o libres de grasa. Entonces se pueden comer más cosas grasosas poco a poco. En principio, sin embargo, debe vivir con poca grasa después de una pancreatitis. Se debe comer margarina en lugar de mantequilla, más bien pescado bajo en grasa en lugar de carne y se deben evitar los alimentos fritos.
Enfermedad pancreática y diarrea
Existen algunos trastornos pancreáticos que también pueden ir acompañados de diarrea. Es una causa infecciosa (Infección gastrointestinal) se ha descartado como causa, el páncreas debe examinarse más de cerca. Podría ser que la causa de la diarrea sea la denominada insuficiencia pancreática exocrina. Al hacerlo, el páncreas no puede producir una cantidad suficiente de diversas enzimas digestivas. Después de comer, el intestino reacciona con flatulencia y diarrea; a veces los afectados también tienen dolor abdominal y se quejan de las llamadas heces grasas.
Para el diagnóstico, un gastroenterólogo determina cuantitativamente las enzimas correspondientes responsables de la insuficiencia pancreática exocrina. Para tratar esta enfermedad, se pueden utilizar cambios en la dieta o la ingestión de enzimas formadas insuficientemente.



.jpg)